Accueil > Actualités > Prévoyance > 2023 >
La France au 3e rang de l’OCDE pour les dépenses de santé
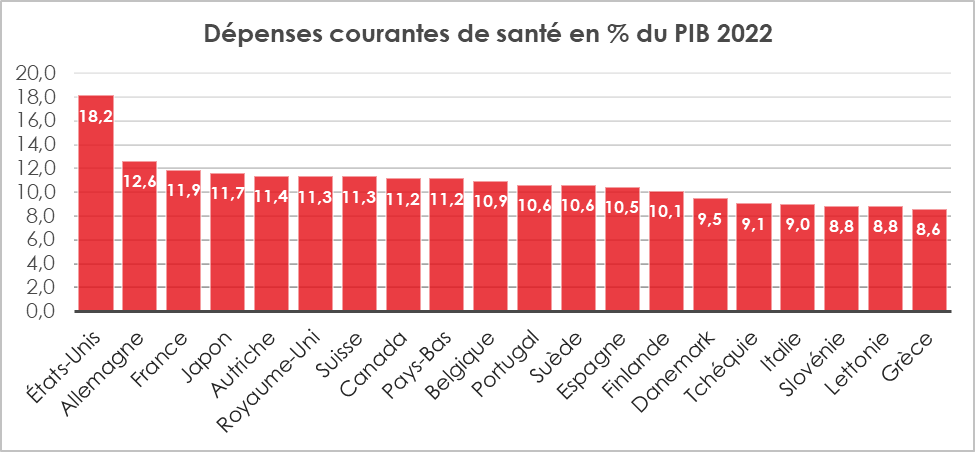
La dépense courante de santé au sens international (DCSi) correspond à la consommation finale effective (c’est-à-dire en propre ou via un intermédiaire) de services sanitaires et de biens médicaux, qu’ils soient individuels (comme une consultation médicale) ou collectifs (comme une campagne de prévention). Elle s’élevait, en 2021, en France, à 11,9 % du PIB, plaçant le pays au 3e rang de l’OCDE, derrière les États-Unis et l’Allemagne. En moyenne, les États membres de l’Union européenne consacrent 11,0 % de leur PIB aux dépenses de santé.
Cercle de l’Épargne – données DREES
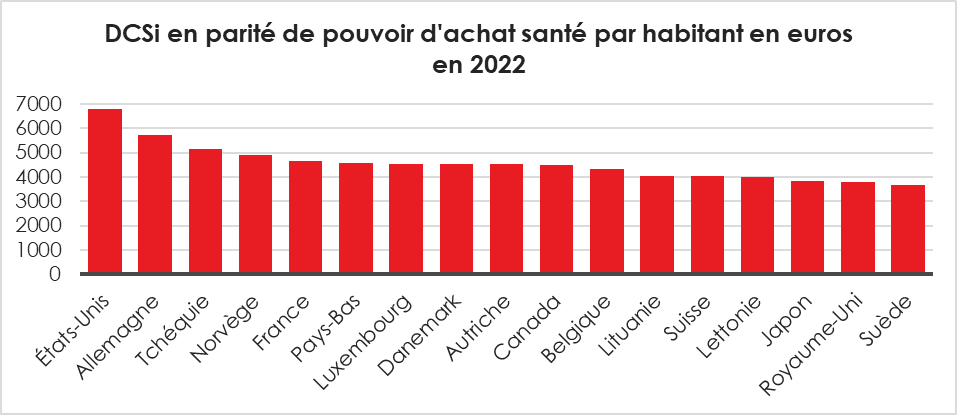
En parité de pouvoir d’achat, les Américains dépensent environ 50 % de plus par habitant que les Français. Au sein de l’Union européenne, les dépenses de santé par tête demeurent les plus élevées en Allemagne (5 714 euros en 2022). Ce pays devance la République Tchèque, la Norvège et la France (4 651 euros).
Cercle de l’Épargne – données DREES
En 2022, après deux années de forte hausse liée à la crise sanitaire, la dépense courante de santé a ralenti mais reste relativement dynamique. La progression a été, en effet, de +2,0 % en 2022 après +9,9 % en 2021 et +3,4 % en 2020. En 2022, les dépenses de prévention chutent de 27,9 % avec le moindre recours aux tests et à la vaccination pour le covid. Hors prévention, les autres composantes de la DCSi augmentent à un rythme un peu plus élevé que celui observé avant la crise. Les soins courants progressent de +4,0 % en 2022, contre +2,1 % par an en moyenne entre 2013 et 2019. La croissance des soins hospitaliers publics (+4,5 % en 2022) s’explique en particulier par la poursuite de la hausse de la rémunération des personnels. Les biens médicaux ont progressé de 3,7 % en 2022 (contre +1,3 % par an en moyenne entre 2013 et 2019) en lien avec l’arrivée de médicaments innovants sur le traitement de la mucoviscidose et le traitement du cancer. Les soins de longue durée ont également augmenté en 2022. Ils représentaient 49,5 milliards d’euros en 2022.
Un système de santé en mutation permanente
En soixante-dix ans, le système de santé a profondément changé de nature en raison de la généralisation de la couverture d’assurance maladie et de la mutation démographique à laquelle le pays est confronté.
La consommation de soins et de biens médicaux (CSBM) qui est l’agrégat central des comptes de la santé, représentant la valeur totale des biens et services consommés pour la satisfaction des besoins de santé individuels qui concourent au traitement d’une perturbation provisoire de l’état de santé a été, de 1950 à 2022, multipliée par 3,4 au cours de la période, passant de 2,5 % à 8,9 % du PIB.
De 1950 à 1985, la consommation de soins augmente plus rapidement que le PIB. De 1950 à 1985, la part de la CSBM dans le PIB progresse de 4,4 points, passant de 2,5 % du PIB à 6,9 %. La part de la Sécurité sociale dans le financement de la CSBM s’accroît. Elle était de 50,9 % en 1950 et a atteint 78,6 % en 1985. Les volumes de médicaments consommés progressent fortement, +10,4 % en moyenne annuelle entre 1950 et 1985. La dépense hospitalière augmente également. En matière de soins de ville, le volume de la dépense augmente de 6,6 % par an en moyenne, en raison d’un recours croissant aux spécialistes et à des techniques plus coûteuses de diagnostics (analyses, radiographie). Les assurances complémentaires se diffusent fortement durement cette période.
Avec l’affaiblissement de la croissance, la CSBM ralentit dès le début des années 1980, en particulier celle des soins hospitaliers. Plusieurs mesures de limitation des dépenses de santé sont instaurées pour réduire les déficits de la branche maladie. En 1984, la dotation globale hospitalière est instaurée. En 1986, le plan Séguin limite l’exonération du ticket modérateur des patients en affection de longue durée (ALD) aux seules dépenses liées à ces affections. À partir de 1997, le Parlement adopte les lois de financement de la Sécurité sociale (LFSS), qui visent à maîtriser la croissance des dépenses d’Assurance maladie avec la fixation d’objectifs nationaux de progression des dépenses d’Assurance maladie (Ondam). À partir du milieu des années 2000, des mesures organisationnelles (tarification à l’activité pour les soins hospitaliers et parcours de soins coordonné, promotion des médicaments génériques) et de régulation financière accrue du système (participations forfaitaires en 2005 et franchises médicales en 2008, renforcement graduel de la maîtrise médicalisée, des déremboursements et des baisses de prix de certains médicaments, etc.) sont instituées. La part des dépenses de santé dans le PIB progresse plus lentement malgré le vieillissement de la population. La part des soins hospitaliers dans la CSBM a reculé entre 1985 et 2000. En revanche, la part des dépenses de biens médicaux et de transports sanitaires a augmenté. Les dépenses de médicaments continuent à augmenter rapidement entre 1985 et 2000 en raison de la hausse des volumes consommés et de la diffusion de nouveaux traitements. En revanche, la part des soins de ville dans la CSBM est restée relativement stable, autour de 25 %. En 2020, la crise sanitaire modifie temporairement la structure de la CSBM avec une hausse de la part des soins hospitaliers (+2,1 points), aux dépens des autres secteurs. Une légère correction s’opère à la fin de l’épidémie. La part des soins hospitaliers diminue légèrement (-0,4 point entre 2020 et 2022), mais la structure de la CSBM en 2022 reste proche de celle de 2020. Avec le vieillissement de la population, les dépenses de santé augmentent en lien avec la croissance du nombre d’affections de longue durée.
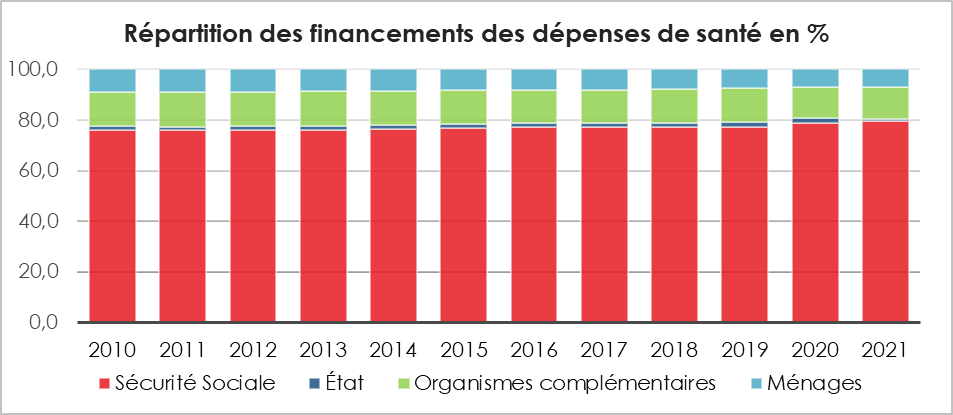
L’assurance maladie, trois quarts du financement des dépenses de santé
L’Assurance maladie a, en 2022, pris à sa charge 75,4 % de la dépense de santé et les organismes complémentaires 12,1 %, le reste à charge (RAC) des ménages s’établissant à 8,9 %.
Les organismes complémentaires interviennent dans le financement des dépenses de biens médicaux et des soins courants, mais ne participent quasiment pas au financement des soins de longue durée ou des dépenses de prévention. La participation de l’État et des collectivités locales est très faible pour les soins courants (0,8 % en 2022). Elle est un peu plus élevée sur la prévention (15,4 % en 2022). Les collectivités locales financent la moitié des dépenses de prévention.
Cercle de l’Épargne – données DREES
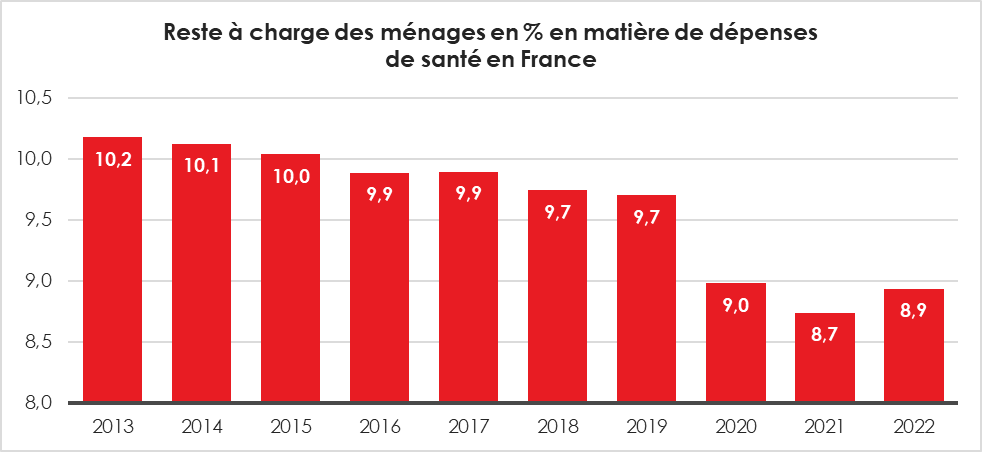
La France, un reste à charge faible mais variable selon les dépenses de santé
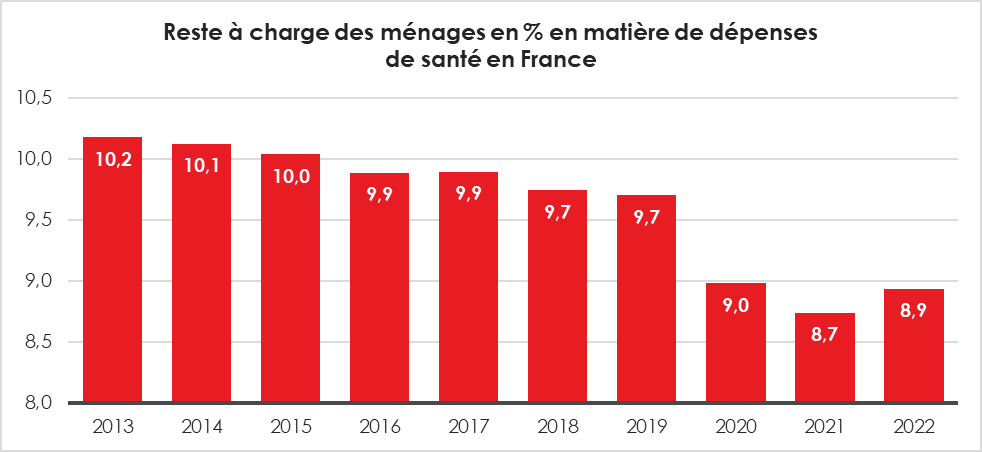
Le reste à charge (RAC) des ménages sur la DCSi est en légère augmentation en 2022. Entre 2013 et 2021, il était passé de 10,2 % à 8,7 % en 2021. La hausse à 8,9 % en 2022 est la conséquence de la diminution des dépenses de santé prises en charge directement par les pouvoirs publics lors de la crise sanitaire. En 2022, le reste à charge s’accroît dans les soins courants, en particulier pour les soins hospitaliers (+0,4 point).
En 2022, les ménages financent directement 17,0 milliards d’euros des soins et biens médicaux du champ de la consommation de soins et de biens médicaux (CBSM).
Cercle de l’Épargne – données DREES
Les taux de reste à charge varient selon les secteurs. Il est faible pour les soins hospitaliers (1,5 % pour les hôpitaux publics et 6,5 % pour les cliniques privées) qui sont principalement financés par la Sécurité sociale. Dans les soins de ville hors prothèses dentaires, le taux de reste à charge (RAC) des ménages s’établit à 8,0 % en 2022. Il est plus élevé chez les masseurs-kinésithérapeutes (15,4 %), les orthoptistes (13,6 %) et les médecins spécialistes (10,3 %). À l’inverse, il est plus faible chez les sages-femmes (2,7 %), les infirmiers (3,3 %) et les laboratoires de biologie médicale (4,3 %), couverts essentiellement par l’Assurance maladie.
Malgré la mise en place de la réforme du 100 % santé, le RAC reste élevé en matière d’optique (23,1 % en 2022), d’audioprothèses (35,7 %) et des prothèses dentaires (15,4 %). Le reste à charge représente en moyenne 250 euros par habitant en 2022. Il est constitué en particulier de 67 euros de dépense de médicaments, de 45 euros de soins hospitaliers, de 30 euros de soins de médecins et de 23 euros d’optique hors lentilles.
La France face à ses partenaires
La France se caractérise par le reste à charge le plus faible de l’OCDE. Ce dernier atteint près de 22 % en Italie ou 13 % au Royaume-Uni.
Cercle de l’Épargne – données DREES
Les Français sont nombreux à juger sévèrement leur système de santé. Les pouvoirs publics sont accusés de ne pas consacrer suffisamment de moyens à son bon fonctionnement. Or, les dépenses de santé en France figurent parmi les plus élevées au sein de l’OCDE. Plus de 1,2 million de personnes travaillent dans les hôpitaux, mais en 2021, la France comptait, selon l’OCDE, 5,7 lits pour 1 000 habitants, contre 7,1 en Autriche et 7,8 en Allemagne. A contrario, les Pays-Bas n’en comptaient que 2,9 et la Finlande 2,8. La France a, à partir des années 2000, pris le parti de développer l’ambulatoire en réduisant le nombre de lits. Ce choix, sur le plan de la santé, s’est avéré plutôt positif en réduisant les convalescences et le risque d’attraper des maladies nosocomiales. Au niveau du nombre de médecins, la France en compte 3,4 pour 1 000 habitants en 2021. Elle est dans la moyenne de l’OCDE mais en dessous de certains pays comme l’Autriche (5,5), l’Allemagne (5). Elle est assez proche des Pays-Bas (3,8) et de la Finlande (3,7). La France se caractérise, en revanche, par la faible rémunération des professionnels de santé. En moyenne, la rémunération du personnel infirmier en hôpitaux était, en 2020, selon l’OCDE, de 35 531 euros, contre 60 051 euros en Allemagne. Pour les médecins spécialistes, la rémunération est également deux fois plus élevée Outre-Rhin.
Suivez le cercle
recevez notre newsletter
le cercle en réseau
contact@cercledelepargne.com